がん検査
がん検診を受けるべき人・年齢とは?検診のメリット・デメリットも解説
- 公開日: 7/18/2023
- |
- 最終更新日: 6/2/2025


先生
がんは誰もがなり得る病気ですから、がん検診を受けることをおすすめします。がん検診を受けることで、がんによる死亡が少なくなることが科学的に証明されているんです。

質問者
でも、特に症状もないし…時間がないこともあって、どうも腰が上がらないんですよね。

先生
がん検診は、症状のない方が受けるものなんです。万一、がんになっても早めに発見して治療できれば直せる可能性も高くなりますし、定期的に検診を受けることをお勧めします。
日本人の2人に1人ががんになり、3人に1人はがんで死亡する時代です。がんによる死亡を防ぐには、早期発見と適切な治療が欠かせません。
そのためには、定期的ながん検診の受診が非常に重要です。特にがん検診を受けるべき人はどういう人か、がん検診にはどんなメリットがあるのかを詳しく解説していきます。
この記事でわかること
- がん検診は早期発見だけでなく、がんによる死亡を減らすことが目的である
- がんの危険因子を持っている人は特にがん検診を受けることが勧められる
- 危険因子には家族歴、年齢、そしてがん個別の危険因子がある
- 遺伝子変異で発症するがんがあり、健康で運動もしているなら検診は不要というわけではない
- がん検診には対策型検診と任意型検診がある
- 対策型検診は、胃がん、大腸がん、肺がん、乳がん、子宮頸がんが対象である
- 検診でカバーされていないが、注意すべきがんがある
\早期発見の難しいすい臓がんも対象/
「尿」で10種のがんリスクを判定!
マイシグナル・スキャン
日本のがん死亡数の約8割を占める10種類のがん※を個別にリスク判定します。尿中のマイクロRNAをAI解析技術が評価され、すでに全国2000軒の医療機関でも導入されています。
- ※国立がん研究センターがん情報サービス「がん統計」(厚生労働省人口動態統計)、ただし造血器腫瘍を除く
目次
実は半分以上が受けていない?がん検診の意義とは
毎年99万人以上が新たにがんと診断されており、そのうち15.1%は、がん検診や健康診断、人間ドックで発見されています。(※1)がんの早期発見にはがん検診が欠かせないと言えるでしょう。
政府は「がん検診受診率50%以上」を目標に掲げ、受診率向上に取り組んできました。しかし、2019年の調査では、がん検診の受診率は30〜40%台(男女計 全国平均)で、どれも目標を達成していません(※2)
こうした状況を踏まえ、政府は2023年3月に、がん検診の受診率目標を60%に引き上げる新たな基本計画を決定しています。
| がんの種類 | 検診受診率 | 条件 |
| 胃がん | 44.7% | 50歳以上過去2年間 |
| 肺がん | 45.8% | 40歳以上過去1年間 |
| 大腸がん | 41.2% | 50歳以上過去2年 |
| 乳がん | 37.4% | 40歳以上過去2年 |
| 子宮頸がん | 35.8% | 20歳以上過去2年 |

質問者
受診率って、こんなに低いんですね。

先生
そうなんです。政府の調査によると、「時間がない」「健康状態に自信があり、必要性を感じない」「悪くなったら、いつでも医療機関を受診できるから」などが、がん検診を受けない主な理由になっています。

質問者
確かに仕事が忙しいと、なかなかがん検診を受けようと思えないですね。なにか症状があれば「受診しよう!」となるんですが。

先生
残念ながら、症状が出るころにはがんが進行している場合も少なくないのです。がん検診は、がんを早期に発見して適切な治療につなげ、がんによる死亡を減らすことができるのでぜひ受けてほしいところです。具体的に、がん検診を受診することにどんな意義やメリットがあるのか見てみましょう。
がんは早期発見が大切、がん検診のメリットとは
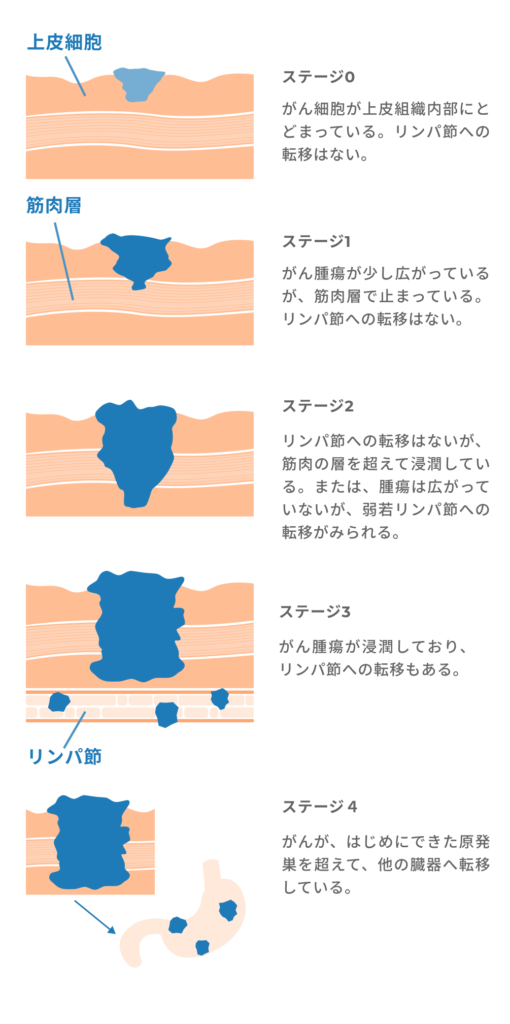
がんが早期に見つかるか、進行してから見つかるかによって、生存率は大きく変わります。
全国がんセンターの調査では、進行がん(ステージ4)で見つかった場合の5年生存率(診断から5年後も生存している割合)は23%、早期(ステージ1)で見つかった場合は94%となっています(※3)。がん検診で早期に発見できれば治癒確率が上がり、がんによる死亡も少なくなるわけです。
がん検診による早期発見のメリットは他にもあります。進行がんに比べ、早期のがんは治療による体への負担が小さく、経済的負担や治療にかかる時間も少なくなります。
がんの前段階での病変が見つかることも、がん検診のメリットです。早期から経過観察していくことで、がんの芽を早めに摘むことができます。さらに、がん検診で「異常なし」と判定されれば、安心という精神的なメリットも得られるのです。
出典:
- 「がんの統計2022」全国がんセンター協議会加盟施設における5年生存率 (2011〜2013年診断例)
100%の検査はない?がん検診のデメリット・リスク
がん検診にはデメリットもあります。がん検診の精度が100%ではないことから生じる「偽陽性」と「過剰診断」です。
偽陽性は、実際は「がんではなかった」のに、がん検診で「がんの疑い」と判定されてしまうことです。受診者には心理的な負担、再検査による体への負担がかかってしまいます。
過剰診断は、生命に影響しないがんを、がん検診で拾い上げてしまうことです。受診者は、このようながんに対して、不必要な治療を受けてしまうという弊害が生じます。

質問者
がん検診にはメリットだけでなくデメリットもあるんですね。なんだか、受けた方がいいのかやめた方が良いのかわからなくなってきました。

先生
がんの検査はたくさんありますが、国の検診として推奨されている検査はメリットがデメリットを上回ることが証明されているのです。特に、がんの危険因子を持っている人は、がん検診を受けることが勧められます。
がんの種類によってどのような危険因子があるのか、どのような人が検診を受けるべきかを具体的に見ていきましょう。
がん検診を受けるべき人とは?危険因子を解説
全てのがんに共通している危険因子の1つは家族歴です。親や兄弟に、がんになったことがある人は、がんになる割合が高いことが明らかになっています(※4)。年齢もがんの危険因子です。がんの発症は年齢と共に増加します(※5)。
また、以下のように各がん特有の危険因子もあります。
| 肺がん | 喫煙、化学物質(アスベスト) |
| 胃がん | 細菌感染、喫煙、塩分の高い食品 |
| 大腸がん | 喫煙、飲酒、肥満、赤肉や加工肉 |
| 乳がん | 飲酒、肥満、女性ホルモン剤 |
| 子宮頸がん | ウイルス感染 |
ただし、がん検診を受けるべき人は、上記のような危険因子を持っている方だけでなく、危険因子も自覚症状のない方も対象であることは覚えておいてください。
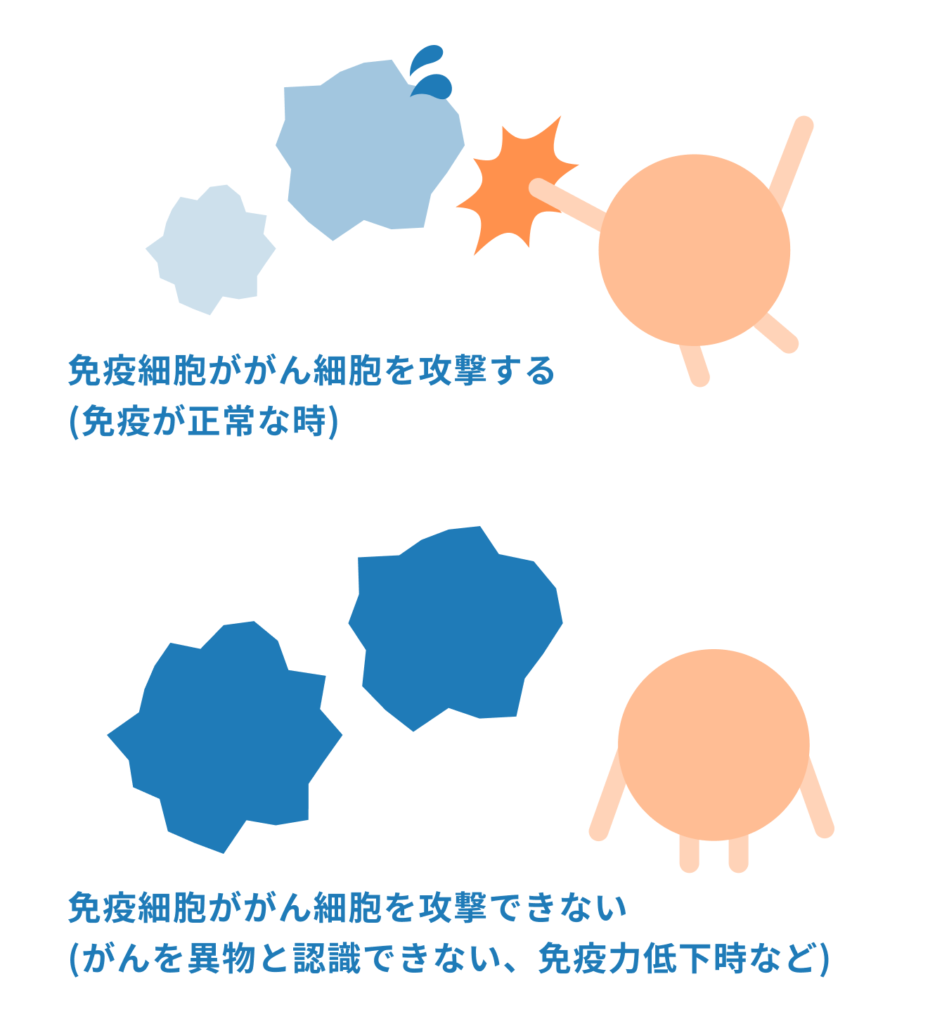
がん細胞は、健康な体でも毎日数多く発生していますが、免疫が退治しているのです。また、生活習慣とは関係なく、特定の遺伝子変異で発症するがんもあります。健康で運動もしているなら検診は不要、というわけではないのです。
がん検診は何をする?がん検診の推奨年齢・頻度とは
がん検診には、予防対策の公共的なサービスとして行われる「対策型検診」と、医療機関や検診機関が提供する「任意型検診」があります。
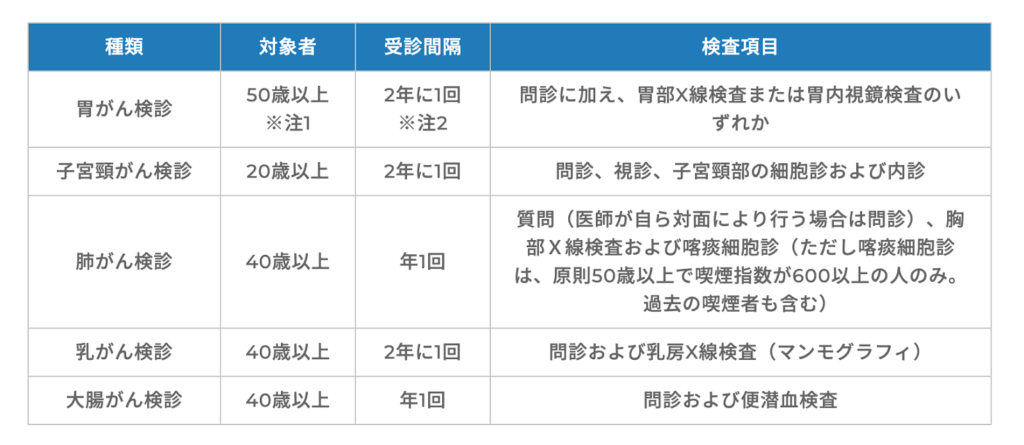
対策型検診は市区町村が行う住民検診や企業の健康保健組合が該当します。公共的な予防対策であるため、有効性が確立していて、メリットがデメリットを上回ることが基本条件です。厚生労働省は、この基本条件を満たし、かつ、患者数が多く、死亡率が高い胃がん、肺がん、大腸がん、乳がん、子宮頸がんの5つのがんを対策型検診の対象にしました。
胃がん検診の対象年齢は50歳以上で受診頻度は2年に1回、肺がんと大腸がんは、ともに40歳以上で1年に1回、乳がんは40歳以上で2年に1回、子宮頸がんは20歳以上で2年に1回とされています。
任意型検診は、個人が自分の死亡リスクを下げるために受けるもので、人間ドックがその代表例です。「死亡率減少を示す根拠はあるが、デメリットとの差が小さい」「早期発見の効果は明らかだが、死亡率減少の根拠が不十分」などの理由で任意となっていますが、今後の研究で見直されていく可能性もあります。
対策型と違い、任意型の費用は基本的に自己負担ですが、検診対象や検査方法が限定されていないため、個人の目的や状況に合わせ様々な検査が選べます。メリットとデメリットを考え、有効に活用すべきでしょう。
ここからは「対策型検診」で受けられるがんの種類別に、各がんの特徴、リスク要因、検査の内容を紹介していきます。
胃がん検診は50歳以上
1年間に胃がんと診断された人は12万4,319人(男性85,325人、女性38,994人)です。死亡数は4万2,319人(男性27,771人、女性14,548人)です(※6)。代表的な発生要因は、ヘリコバクター・ピロリ(ピロリ菌)の感染と喫煙です。塩分の高い食品も発生リスクを高めると報告されています。
検診の対象者は男女とも50歳以上で、検診頻度は2年ごとです。検診の内容は、問診と胃部X線検査または胃内視鏡検査です。精密検査では、胃内視鏡検査が行われます。
肺がん検診は40歳以上
1年間に肺がんと診断された人は12万6,548人(男性8万4,325人、女性4万2,221人)。死亡数は7万5,585人(男性5万3,247人、女性2万2,338人)です(※7)。
代表的な肺がんの発生要因は喫煙で、喫煙者の肺がん発生リスクは、非喫煙者と比べ、男性で4.4倍、女性では2.8倍に上昇します(※8)。喫煙以外では、アスベストに長期間さらされることや、肺結核、慢性閉塞性肺疾患、間質性肺炎なども、肺がんの発生リスクを高めると報告されています。
検診の推奨年齢は40歳以上で、頻度は1年ごとです。がん検診の内容は、問診、胸部X線検査と喀痰細胞診(50歳以上のヘビースモーカーが対象)です。精密検査では、胸部CTや気管支鏡検査が追加されます。
乳がん検診は40歳以上
1年間に乳がんと診断された人は9万7,812人(男性670人、女性9万7,142人)、死亡数は1万4,779人(男性129人、女性1万4,650人)です(※9)。
乳がんの発生には、女性ホルモン(エストロゲン)にさらされる期間が深く関わり、経口避妊薬やホルモン補充療法、早い初経年齢、遅い閉経年齢、出産経験なし、などが発生リスクとされます。また、飲酒、肥満もエストロゲンの代謝に影響を及ぼし、発生リスクを上げます。
検診の対象は40歳以上の女性で、頻度は2年ごとです。精密検査では、マンモグラフィの追加撮影、超音波検査、細胞診、組織診などを行います。
大腸がん検診は40歳以上
1年間に大腸がんと診断された人は15万5,625人(男性8万7,872人、女性6万7,753人)、死亡数は5万1,788人(男性2万7,718人、女性2万4,070人)です。(※10)
大腸がんの発生は、生活習慣と深い関わりがあり、喫煙、飲酒、肥満、加工肉や赤肉の摂取によりリスクが高くなると言われています。
検診の対象者は男女とも40歳以上で、頻度は1年ごとです。検診の内容は、問診と便潜血(便に混じる出血)検査です。精密検査では、大腸内視鏡検査を行います。
子宮頚がん検診は20歳以上
1年間に子宮頸がんと診断された女性は1万879人、死亡数は2,887人です(※11)。子宮頸がんの発生に多く関わるのは、性交渉によるヒトパピローマウイルス(HPV)感染です。HPVは通常、感染しても免疫が働いて排除されますが、排除されず感染が続くとがんが発生すると考えられています。
検診の対象者は20歳以上の女性、頻度は2年ごとです。検診の内容は、問診と視診、子宮頸部の細胞診と内診です。精密検査では、コルポスコピー(腟拡大鏡) による組織・細胞診、HPV検査などが行われます。
がん検診でカバーされていないが、注意すべきがんの種類とは
対策型検診の対象になっていないがんとして、膵臓がんと卵巣がんがあります。対策型検診は科学的根拠に基づいた有効性が求められますが、どちらもまだ証明されていません。
膵臓がんは腹部超音波検査による発見頻度が低く、早期診断に対する検診の有効性が証明されていません。卵巣がんは、7万人以上の大規模研究で、腫瘍マーカーと超音波による検診の有効性を検証しましたが、死亡率低下を証明できませんでした。
注意すべきがん、膵臓がんとは?
1年間に膵臓がんと診断された人は4万3,865人(男性2万2,285人、女性2万1,579人)、死亡数は3万7,677人(男性1万8,880人、女性1万8,797人)です。5年生存率は8.5%(男性8.9 %、女性8.1 %)と治癒が難しい病気です(※12)。膵臓がんは見つかりにくく、約半数(45.7%)は、初回診断時にすでに遠隔転移を起こしています(※13)。
膵臓がんの発生リスクは、糖尿病、慢性膵炎、膵管内乳頭粘液性腫瘍の罹患、喫煙、飲酒、肥満などです。
膵臓がんが疑われる場合には、造影CT、腹部MRI、超音波内視鏡検査、内視鏡的逆行性胆管膵管造影などを受けます。
注意すべきがん、卵巣がんとは?
1年間に卵巣がんと診断される人は1万3,388人、死亡数は4,876人です(※14)。
発生リスクは、40代以降、妊娠出産歴なし、卵巣チョコレートのう胞(卵巣にできた子宮内膜症からの出血がたまりチョコレート状になった状態)です。
卵巣がんは初期段階ではほぼ症状がなく、初回診断時に隣接する臓器やリンパ節にがんが広がっているケースが約4割(43%)を占めます(※15)。また、原因の約10%は遺伝的要因によるものです(※16)。
卵巣がんが疑われる場合は、触診や内診、超音波、CT、MRIなどの画像検査を行います。
注目される遺伝子レベルの検査
がんは遺伝子に傷がつき、正常な細胞が異常な細胞に変化して発生します。近年、がんの発生と遺伝子の関係が続々と解明されています。
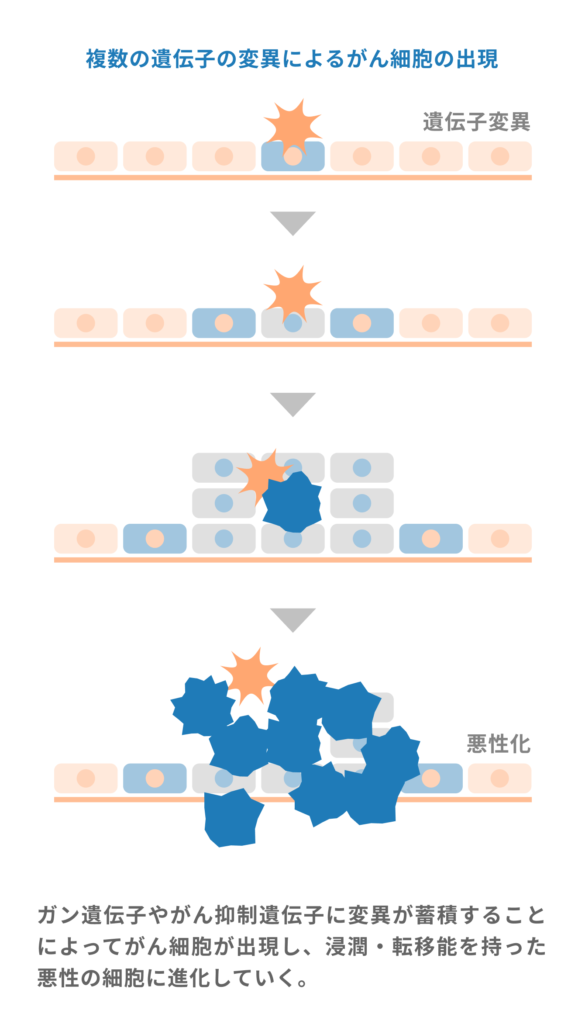
乳がんや卵巣がんにおけるBRCA1、BRCA2遺伝子変異、肺がんの半数上を占める肺腺がんで5割に見られるEGFR遺伝子変異(※17)、日本人メラノーマで3割に見られるBRAF遺伝子変異(※18)、慢性骨髄性白血病の95%に見られるBCR-ABL遺伝子(※19)などが代表的です。
がん検査も遺伝子レベルの開発が進んでいます。遺伝子情報伝達物質であるRNAの仲間「マイクロRNA」は、がんによる遺伝子異常で、その発現が変化することがわかりました。その特性から新たながん検査として注目されています。
その技術を応用したのが、マイシグナルです。
マイシグナルではこのマイクロRNAの種類と量のパターンを調べ、AI(人工知能)を用いて分析することでがんのリスクを評価します。
前述のがんの定期検診(対策型検診)でカバーしていない膵臓がんと卵巣がんも含め、最大7つのがんリスクを一度に調べることができます。
まとめ、がん早期発見のためにできること
それではここまでをまとめましょう。
- がん検診は早期発見だけでなく、がんによる死亡を減らすことが目的
- がん検診には対策型検診と任意型検診がある
- 対策型検診は、胃がん、大腸がん、肺がん、乳がん、子宮頸がんが対象
- 検診でカバーされていないが、注意すべきがんがある
がんによる死亡を防ぐためには、早期発見が欠かせません。そのためには、定期的ながん検診の受診が重要です。また、対策型がん検診に含まれていなくても、検査しておくべきがんもあります。
マイクロRNAを活用した検査キット「マイシグナル」は、対策型がん検診でカバーされていない、膵臓がんや卵巣がんのリスクも調べることが可能です。尿だけで測定できるので、自宅で簡単に検査できます。がん検診を受ける時間がない方も、活用してみてはいかがでしょうか。
- 日本対がん協会 がん検診の推進
- がん情報サービス がん検診について
- 全国がん登録 罹患数・率 報告 CANCER INCIDENCE OF JAPAN 2019
- 厚生労働省 第28回 がん検診のあり方に関する検討会
- がん検診受診率(国民生活基礎調査による推計値)受診率 がん種別・地域別
- 2009年から10年がん診療連携拠点病院等院内がん登録5年生存率集計概要
- 日本対がん協会 がん検診のメリット・デメリット
- 国立がん研究センター 多目的コホート研究(JPHC研究)からの成果報告
- 厚生労働省健康局がん・疾病対策課 全国がん登録 罹患数・率 報告2018
- 日本対がん協会 がん検診の種類
- 国立がん研究センター がん情報サービス がん種別統計情報
- がん情報サービス がんの発生要因
- がん情報サービス 胃がん
- がん情報サービス 肺がん
- がん情報サービス 乳がん
- がん情報サービス 大腸がん(結腸がん・直腸がん)
- がん情報サービス 子宮頸がん
- 乾和郎 膵・胆道がん検診の現況と問題点.日本消化器がん検診学会雑誌.2008;46: 198
- Buys SSほか Effect of screening on ovarian cancer mortality: the Prostate, Lung, Colorectal and Ovarian (PLCO) Cancer Screening Randomized Controlled Trial. JAMA. 2011;305:2295-303.
- NHK健康Ch 卵巣がん
- 全国がん登録 罹患数・率 報告CANCER INCIDENCE OF JAPAN2017
- がん情報サービス 卵巣がん・卵管がん
- がん教育推進のための教材
- 日本肺癌学会 肺癌患者におけるEGFR遺伝子変異検査の手引き
- 皮膚悪性腫瘍ガイドライン第 3 版 メラノーマ診療ガイドライン 2019
- 日本染色体遺伝子検査学会 2節 慢性白血病
- 国立がん研究センター研究所編 「がん」はなぜできるのか p.208、216
- ※本記事に記載されている費用は当社(Craif)が独自で調べたものになります。実際の費用は各医療機関にお問い合わせください。
この記事をシェア
この記事の監修者

名古屋大学 未来社会創造機構 客員准教授、博士(薬学)、薬剤師
東京大学大学院 薬学系研究科にてケミカルバイオロジーを専攻し博士号(薬学)を取得。研究活動に並行してGlobal Healthのプロジェクトにも従事。幼少期をオランダで過ごした海外経験と技術バックグラウンドを活かし、米国のNPOにてザンビア等の開発途上国への医療テクノロジー導入も支援。大学院修了後、2013年にバイエル薬品に入社。オンコロジーや眼科領域事業でMR、マーケティングの経験を積んだ後、経営企画や全社プロジェクトのPMO等、幅広い業務をリードした。 同社を退職後、2019年1月Craif株式会社に参画。
カテゴリから探す
キーワードから探す







質問者
最近、がんで亡くなる有名人が多いですね。自分と年齢の近い40~50代の方も多いので、ちょっと心配です。がん検診って受けた方が良いんでしょうか?